Le competenze degli OSS nel sondino naso gastrico e nella gastrostomia endoscopica percutanea
Ecco come l’OSS assiste infermieri e medici in queste procedure, e quali sono le sue mansioni e responsabilità.
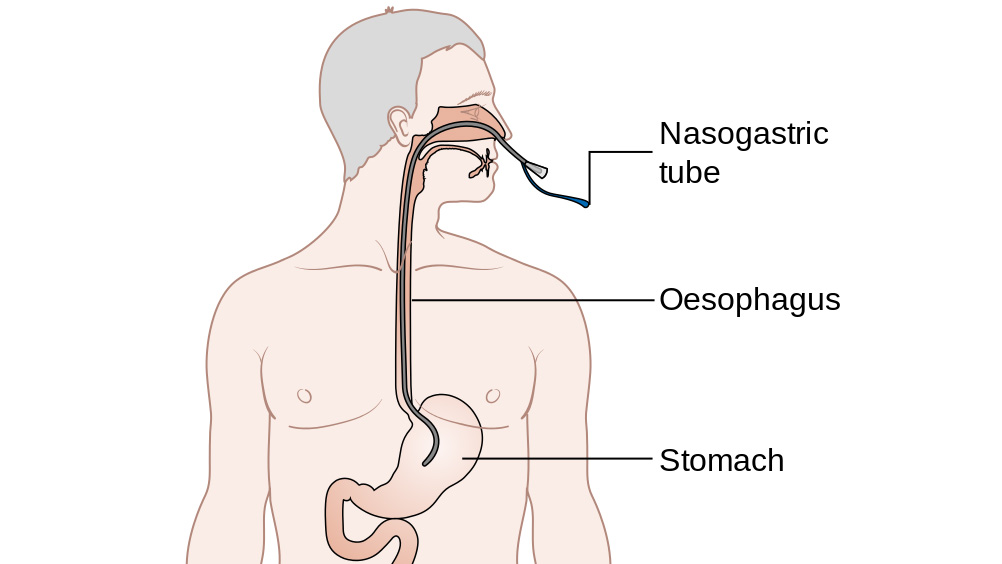
Il sondino naso gastrico
Il sondino naso gastrico o sonda naso-gastrica (SNG) è un tubicino, introdotto in una narice del naso, attraverso la faringe, l’esofago e dentro lo stomaco. È impiegata soltanto per un breve periodo di tempo, perché è fastidiosa e tende ad essere rimossa dal paziente. Essa è usata per l’aspirazione gastrica (decompressione gastrica), e per la somministrazione di medicamenti a coloro non capaci a deglutire.
Un tipo leggermente più flessibile e sottile è usato per la nutrizione enterale e idratazione sia nei pazienti che non possono mangiare normalmente che quelli con difficoltà gravi nella deglutizione che potrebbe portare a polmonite se tentassero di mangiare.
Le sonde naso gastriche, oltre che per gli scopi di alimentazione e decompressione, sono utilizzate per irrigazione mediante la lavanda gastrica (se è necessario un grosso calibro vengono invece utilizzate quelle oro-gastriche) e a scopo diagnostico, per l’analisi del contenuto gastrico. Sonde naso-gastriche sono il tipo usato per la nutrizione forzata dei detenuti. La difficoltà nella deglutizione è spesso causata da accidenti cerebrovascolari (ictus), può anche essere dovuta a ostruzioni causate per esempio dalla crescita di tumori del cavo orale e dell’esofago.
Le principali sonde utilizzate per via nasogastrica sono:
- Sonda di Levin: è la sonda naso gastrica-duodenale più utilizzata, a lume singolo. È realizzata in poliuretano, lattice o polivinilcloruro (PVC). Il calibro è misurato mediante la Scala French. Se utilizzata a scopo nutrizionale, per la nutrizione enterale (un tipo di nutrizione artificiale), la sonda deve avere un calibro compreso fra i 6 ed i 12 French (per l’adulto). Questa viene anche detta a lume piccolo o small bore. Quando invece è utilizzata a scopo decompressivo, per ridurre la pressione intraaddominale ed intratoracica, con la rimozione mediante aspirazione di secrezioni e gas, deve avere un calibro maggiore di 12 French, solitamente tra i 16 ed i 18 French, detta anche sonda large bore.
- Sonda di Salem: è un tipo di sondino naso gastrico dotato di due vie (a doppio lume), utilizzato per la decompressione gastrica, detto anche sondino ad imbuto per la forma particolare. È di materiale plastico trasparente, della lunghezza di circa 120 cm, ha un calibro misurato secondo la Scala French, compreso fra i 12 ed i 18 French. I due lumi hanno una diversa utilità: con quello di calibro maggiore vengono aspirate le secrezioni ed i gas contenuti nello stomaco, con quello di calibro minore viene permesso l’ingresso di aria a pressione atmosferica. Il circolo dell’aria all’interno e fuori dalla sonda consente di minimizzare l’irritazione gastrica associata con la pressione di aspirazione.
Compiti dell’OSS nella corretta gestione del sondino naso gastrico
L’inserimento e la rimozione delle sonde per la nutrizione enterale competono al medico e all’infermiere. L’OSS è chiamato, su indicazione dell’infermiere:
- A posizionare i flaconi di miscela nutritiva e/o liquidi;
- A sorvegliare il corretto funzionamento del sistema;
- A segnalare eventuali malposizionamenti, alterazioni cutanee o altre anomalie;
- Prima della somministrazione controllare che sia pervio;
- Evitare le trazioni o movimenti bruschi durante il suo utilizzo;
Precauzioni
Evitare l’uso del sondino, se possibile, quale via di somministrazione dei farmaci. In caso contrario, lavarlo accuratamente dopo ogni uso con la siringa a cono e acqua tiepida. Sostituire il cerotto con cui il sondino è attaccato al naso ogni 2 o 3 giorni e controllarne la corretta posizione, fissarlo preferendo cerotti di carta o “in tessuto non tessuto” In caso di rimozione accidentale del sondino, avvertite il medico o l’assistenza infermieristica domiciliare.
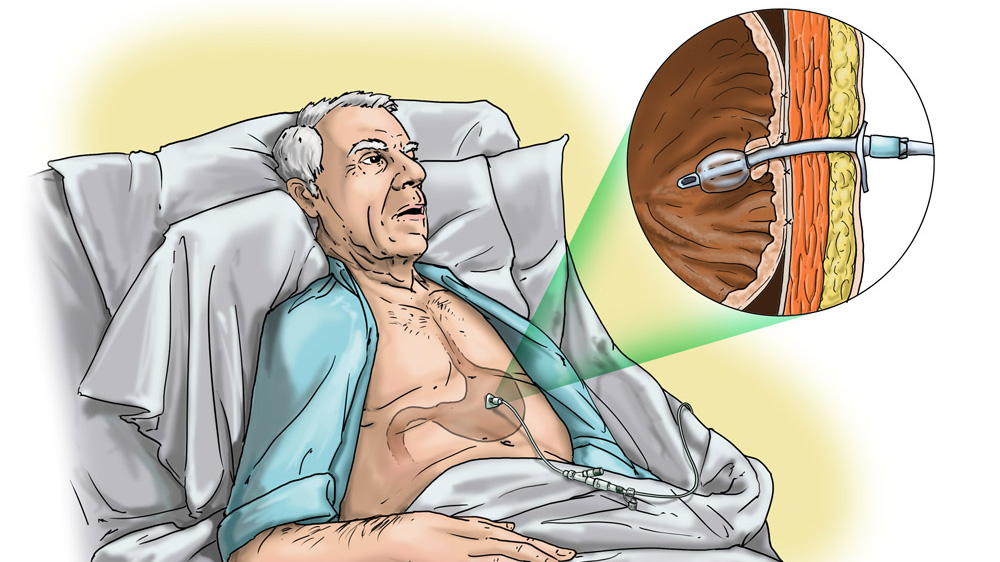
La gastrostomia endoscopica percutanea
La (PEG) è una procedura endoscopica che collega la cavità gastrica verso l’esterno, mediante un tubicino di 5-7 mm di diametro, per permettere l’assunzione di cibi e liquidi in soggetti che hanno difficoltà a deglutire (per malattie organiche o funzionali). In particolare costituisce la tecnica di scelta per la NED (Nutrizione Enterale Domiciliare) in pazienti con esiti disfagici di patologie neurologiche acute (traumi cranio-encefalici, danno cerebro vascolare) e in molte affezioni neurologiche croniche (sclerosi laterale amiotrofica, demenza di Alzheimer, Morbo di Parkinson, ecc.).
La PEG è una procedura che viene utilizzata nei pazienti in cui sia presente un’incapacità temporanea (superiore ad un mese) o permanente ad alimentarsi per bocca e nei quali, comunque, sia possibile raggiungere endoscopicamente la cavità gastrica. Ciò si verifica in patologie che interessino l’orofaringe, l’esofago, il mediastino (tumori, lesioni da caustici, stenosi peptiche…).
In particolare la PEG costituisce la tecnica di scelta per la NED (Nutrizione Enterale Domiciliare) in pazienti con esiti disfagici di patologie neurologiche acute (traumi cranio-encefalici, danno cerebro vascolare) e in molte affezioni neurologiche croniche (sclerosi laterale amiotrofica, accidenti cerebrovascolari, demenza di Alzheimer, sindrome Pseudobulbare, distrofia miotonica, miastenia, Morbo di Parkinson e demenza multinfartuale).
Compiti dell’Oss nell’assistenza al paziente con PEG o PEJ
E’ necessario lavarsi accuratamente le mani con acqua e sapone prima di iniziare la preparazione degli alimenti.
- Preparazione degli alimenti. Se gli alimenti sono già disponibili sotto forma liquida, in flacone o in sacca idonei ad essere collegati alla linea di infusione della PEG, agitare bene la confezione e predisporre tutto l’occorrente rispettando le tecniche asettiche. Se il preparato è in polvere comporre la soluzione come indicato nella confezione aggiungendo la quantità di acqua richiesta, se conservato in frigorifero portarlo a temperatura ambiente.Talvolta per preparare la dose per il singolo pasto o la dose giornaliera, prima dell’uso può essere necessario mescolare i vari alimenti in un contenitore apposito (solitamente una sacca di PVC) dotato di chiusura, che dovrà poi essere collegato alla PEG; in questo caso le norme igieniche devono essere assolutamente rispettate.
- Posizione del paziente. Terminata la preparazione degli alimenti, far assumere al paziente la posizione semi-seduta, sollevando la testiera del letto o utilizzando alcuni cuscini, per facilitare la somministrazione del preparato. Tale posizione deve essere mantenuta per almeno un’ora dal termine del pasto onde evitare pericolosi rigurgiti gastroesofagei.
- Controlli. Si dovrà controllare inoltre l’esatta posizione della PEG, verificando la sede della tacca di riferimento presente nella superficie esterna;Tenere sempre sotto osservazione il paziente durante il pasto, segnalando la comparsa di sintomi quali: tosse, difficoltà respiratoria, cianosi, causati da aspirazione o reflusso alimentare nelle vie aeree; nausea, vomito, diarrea, alterazione della coscienza.
- Gestione della sonda. Lavare la sonda prima e dopo ogni somministrazione intermittente con 30-60 cc di acqua tiepida. Se la somministrazione è continua, la sonda va lavata periodicamente ogni 3-4 ore poiché i sondini per la nutripompa sono di calibro sottile. Nei periodi di non utilizzo chiudere la sonda con un tappo adatto (conico da catetere o similari) non pinzare la sonda con Klemmer o simili.
- Somministrazione di farmaci. I farmaci non devono essere mescolati con gli alimenti, ma somministrati a parte. Sono preferibili i farmaci in forma liquida, ove ciò non sia possibile, polverizzare le compresse, somministrarle una alla volta con acqua, irrigare con 5cc di acqua tra un farmaco e l’altro, quindi risciacquare la sonda.
- Registrazioni. Registrare giornalmente la quantità di soluzione nutritiva somministrata e settimanalmente il peso corporeo (se le condizioni del paziente lo permettono).
- Pulizia del cavo orale e igiene personale. La pulizia giornaliera del cavo orale è altresì importante poiché viene mancare la pulizia meccanica naturale ottenuta con la masticazione; inoltre le labbra devono essere ammorbidite frequentemente con sostanza specifiche (burro-cacao, olio di vaselina). Il paziente può fare la doccia dopo 7/8 giorni dall’impianto della PEG.
Cosa controllare prima di infondere i nutrienti?
- Che il nome della miscela nutrizionale riportato in etichetta corrisponda a quello prescritto;
- Che la miscela nutrizionale non sia scaduta;
- Che il deflussore (da sostituire ogni giorno), sia per caduta che da inserire sulla pompa, sia contenuto in una confezione chiusa e sterile;
- Che nel nutripompa sia indicata la giusta velocità di infusione oraria (ml/ora) prescritta;
- Che il SNG, la PEG,o PEJ siano pervi e ben lavati.
Complicanze della PEG
La PEG è una procedura sicura, gravata da una bassa incidenza di complicanze maggiori (1,2%). La complicanza più frequente è rappresentata dall’infezione della cute intorno alla stomia, che va dal semplice eritema cutaneo fino all’ascesso ed alla fascite necrotizzante. Più raramente sono state descritte peritoniti, emorragie, perforazioni intestinali, fistole gastrocoliche. Alle complicanze locali della procedura vanno poi aggiunte le complicanze generali della PEG legate alla somministrazione della nutrizione enterale: diarrea, nausea e vomito, reflusso gastroesofageo, aspirazione polmonare.
Alcuni consigli
- Verificare che il sondino mantenga un angolo di almeno 30° del tronco col bacino durante la somministrazione per via nasogastrica, digiunostomica o gastrostomica;
- Nel caso di somministrazione a caduta controllare la velocità di infusione calcolando le gocce per minuto concordate;
- Preparare la dieta al massimo ogni 24h per evitare la possibilità di inquinamento;
- In caso di ricostruzione o diluizione di una dieta utilizzare sempre come diluente acqua distillata sterile o acqua potabile bollita e riportata a temperatura ambiente;
- Prima miscelare il contenuto del barattolo ad una quantità limitata di acqua mescolando con una frusta, quindi aggiungere l’acqua restante, continuando ad agitare;
- Controllare il volume della dieta dopo la miscelazione, perché il volume programmato aumenta per la presenza della polvere;
- La conoscenza del volume è necessaria per programmare la velocità di infusione;
- Conservare in frigorifero fino al momento dell’uso le diete ricostituite, diluite o trasferite in sacca e, nel caso si debbano somministrare in bolo, riportarle prima alla temperatura ambiente;
- Controllare sempre che la soluzione sia omogenea;
- Pulire con la massima accuratezza e non utilizzare per altri scopi tutti gli strumenti usati per la preparazione del prodotto (frusta, cucchiai, misuratori, ecc.) per evitare contaminazioni successive;
- Per la misurazione dell’acqua si consiglia l’uso di un comune calice graduato.
Fonte: Operatoresociosanitario.net